Índice de este artículo
- 1 Intoxicación alimentaria por toxinas de origen bacteriano
- 2 Síndrome de envenenamiento paralizante (Paralytic shellfish poisoning)
- 3 Toxinas provenientes de hongos
- 4 Intoxicación alimentaria producida por micotoxinas
- 5 Intoxicación alimentaria producida por plantas tóxicas
- 6 Intoxicación alimentaria por el consumo de peces o mariscos
- 7 Referencias

Se le llama intoxicación alimentaria al cuadro clínico generado por el consumo de algún alimento o bebida contaminada con algún tipo de toxina o de sustancias químicas, que desencadenen reacciones indeseables en el organismo.
Las toxinas pueden ser de origen microbiano, es decir, producido por organismos que se encuentran contaminando el alimento, tales como bacterias, hongos o parásitos.
La presencia de estos microorganismos y sus respectivas toxinas en los alimentos que consumimos pueden generar, desde cuadros pasajeros de diarrea y vómitos hasta patologías muy graves como el botulismo.
Así mismo, el consumo de ciertos alimentos como las setas en ocasiones pueden ser muy peligrosas, pues no todas son comestibles. La confusión de especies comestibles con las no comestible puede traer fatales consecuencias. El desconocimiento es la principal causa de este tipo de intoxicación alimentaria.
Las setas no comestibles contienen sustancias consideradas venenos, por tanto se le denominan setas venenosas. Los efectos que producen son muy diversos, algunas son alucinógenas mientras otras son mortíferas.
Por otra parte, en la búsqueda de remedios caseros muchas personas optan por consumir té e infusiones de diversas plantas, pero muchas veces estas pueden contener sustancias tóxicas que no son bien toleradas por las personas, generando graves trastornos gastrointestinales y de salud en general consecuencia de una intoxicación alimentaria.
Otras sustancias que pueden causar intoxicación alimentaria o envenenamiento por estar contaminando el alimento son los metales pesados, como (el plomo, el mercurio, el arsénico, el cadmio), también pueden contener restos de insecticidas, etc.
Intoxicación alimentaria por toxinas de origen bacteriano
Estudiamos los principales microorganismos (bacterias) que causan intoxicación alimentaria.
Clostridium botulinum
Clostridium botulinum es una bacteria esporulada anaerobia estricta, es decir, que se desarrolla muy bien solo en ausencia de oxígeno.
Mientras el microorganismo no encuentra las condiciones idóneas para vivir se mantiene en forma de espora. Las esporas de este microorganismo se encuentran en el suelo y en el sedimento marino. Desde allí pueden contaminar algunos alimentos como: vegetales, carnes y pescados.
Las esporas son estructuras muy resistentes, inclusive pueden aguantar elevadas temperaturas. Por ello, si las esporas son enlatadas junto a un alimento sin un debido proceso de esterilización previo, se dan las condiciones idóneas para que la espora germine y produzca una toxina letal llamada botulínica, la cual es liberada cuando la bacteria se autolisa sobre el alimento.
El alimento contaminado dentro de la lata a menudo conserva su buen sabor y olor y por ello las personas ignoran que está contaminado. Sin embargo, algunos enlatados pueden dar ciertos signos de su mal estado, por ejemplo se aprecia si la tapa está abombada o está golpeada o achatada por algún lado.
Estas características deben hacer sospechar que algo anda mal. El abombado de las latas puede producirse por el gas que producen las bacterias y los golpes pueden favorecer la contaminación del contenido.
Si hay sospecha de que el alimento pueda estar contaminado, lo mejor es no consumirlo para prevenir una intoxicación alimentaria.
Como medida de prevención es mejor cocinar el contenido del enlatado muy bien antes de ingerirlas. Si bien las esporas resisten a la ebullición, la toxina presente en el alimento, “que es quien mata”, sí se desnaturaliza a la temperatura normal de cocción, por un tiempo mínimo de 5 minutos.
La toxina botulínica es considerada una de las más potentes y letales. Una pequeña cantidad puede causar la muerte. Como es una neurotoxina ataca el sistema nervioso periférico, lo que produce una parálisis flácida por bloqueo de la liberación del neurotransmisor acetilcolina.
El paciente se mantiene completamente afebril y consciente durante toda la intoxicación. El paciente comienza a tener síntomas a partir de las 12 a 36 horas de haber consumido el alimento.
Los síntomas son: diarrea, vómitos, dolor abdominal, diplopía (visión doble), disfagia (dificultad para tragar), disfonía (dificultad para hablar) y debilidad en extremidades. Posteriormente ocurre la parálisis de forma descendente y simétrica.
La muerte se produce por la parálisis de los músculos que intervienen en la respiración.
El único tratamiento es el uso de la antitoxina botulínica polivalente intravenosa. Mientras más rápido sea colocada más probabilidades de éxito habrá.
Clostridium perfringens
Al igual que la bacteria anterior Clostridium perfringens es un microorganismo esporulado y anaerobio aerotolerante. Su hábitat es el intestino de animales y humanos.
Este microorganismo es muy conocido por producir la temible infección denominada gangrena gaseosa, pero no es lo único que origina, pues la ingestión de esporas de este microorganismo produce un cuadro de intoxicación alimentaria.
El microorganismo se multiplica fácilmente en comidas (carnes) poco cocidas que han sido guardadas en refrigeración, y posteriormente recalentadas.
La bacteria esporula en el alimento cuando es refrigerado. La esporulación se produce como un mecanismo de resistencia a las condiciones adversas (bajas temperaturas).
Posteriormente la carne contaminada con las esporas es recalentada para su consumo. Las esporas sobreviven a este proceso mínimo de cocción.
La intoxicación alimentaria se produce cuando las esporas son ingeridas con el alimento, y una vez que llegan al intestino las esporas germinan. Las células vegetativas resultantes producen la enterotoxina que origina el cuadro diarreico, acompañado de vómitos y dolor abdominal.
La toxina inhibe la absorción de glucosa e incrementa la secreción de sodio, cloruros y líquidos, lo que hace que el paciente se deshidrate con facilidad. El tratamiento consiste en rehidratar al paciente. Afortunadamente si se hidrata a tiempo no ocurren mayores consecuencias.
Campylobacter jejuni
La infección con Campylobacter jejuni se produce al tener contacto directo con animales portadores del microorganismo, tales como perros, ganado vacuno, aves y cabras. La intoxicación alimentaria se da al consumir agua, alimentos contaminados o leche no pasteurizada proveniente de animales infectados.
Se requiere ingerir un inóculo alto de esta bacteria para que la intoxicación alimentaria se produzca, ya que es altamente sensible a los jugos gástricos.
Cuando la bacteria llega a la mucosa del intestino delgado, esta se reproduce e invade el lugar. Esto origina inflamación, necrosis y ulceración de la submucosa. Como consecuencia de este proceso se forman abscesos y se producen hemorragias.
En las heces se observará eritrocitos y leucocitos abundantes. En casos más graves el microorganismo llega hasta el torrente sanguíneo, diseminándose hacia otros tejidos y produciendo una sepsis.
Los síntomas y signos de la intoxicación alimentaria por este microorganismo son los siguientes: comienzo brusco con intensos cólicos abdominales, diarrea abundante con presencia de sangre. También hay fiebre, dolor de cabeza, malestar general y artralgia (dolor en las articulaciones).
Por lo general, la intoxicación alimentaria cura espontáneamente en cinco día . En pocas ocasiones requiere tratamiento con antibióticos donde se utiliza eritromicina.
Shigella sp
La intoxicación alimentaria por este tipo de bacterias causa disentería bacilar (gastroenteritis). El único reservorio de la bacteria es el hombre, por tanto, el contagio se da por el consumo de agua o alimentos contaminados con heces humanas.
Las bacterias al llegar al intestino invaden las células del tejido epitelial y se multiplican para luego continuar la invasión a células vecinas. El período de incubación es de 1 a 2 días. El inóculo infectante es a partir de 100-200 microorganismos.
La invasión bacteriana produce inflamación, ulceración y necrosis de la mucosa, creando microabscesos y la formación de una pseudomembrana. La exotoxina liberada es la causante del cuadro clínico.
El paciente presenta dolor abdominal, diarrea con sangre y moco, acompañado de pujo y tenesmo rectal. La toxina también puede afectar el sistema nervioso central, produciendo meningismo y coma. Las especies mayormente involucradas son S. flexneri, S. dysenteriae y S. sonnei.
Escherichia coli enterotoxigénica
El consumo de alimentos contaminados con esta bacteria produce la denominada diarrea del viajero. Esta es la intoxicación alimentaria más común que se presenta en turistas que visitan países en vía de desarrollo, de allí su nombre.
La bacteria produce dos tipos de toxinas, una termoestable y otra termolábil. La termolábil aumenta el AMP cíclico en el borde en cepillo de la mucosa intestinal, lo que favorece la excreción de agua y cloruros e inhibe la absorción de sodio.
Y la termoestable estimula la formación de GMP cíclico que también estimula la secreción de líquidos. Es por este motivo que la diarrea es abundante, sin sangre y dura varios días.
Escherichia coli enterohemorrágica (O157: H7)
Esta bacteria produce una toxina llamada verotoxina o toxina tipo Shiga. La toxina causa necrosis y hemorragias en la mucosa intestinal.
La diarrea contiene sangre y moco. Una complicación grave que produce la infección con esta bacteria es el cuadro clínico denominado “Síndrome Urémico Hemolítico”, caracterizado por el desarrollo de insuficiencia renal, anemia hemolítica y trombocitopenia.
Staphylococcus aureus
Staphylococcus aureus se encuentra en las manos, garganta y fosas nasales de muchas personas que son portadoras de la bacteria.
La bacteria llega al alimento al ser manipulado con las manos contaminadas o por hablar sobre el alimento, y allí se multiplica y excreta la enterotoxina. El inóculo bacteriano en el alimento debe ser > a 106 UFC/gramo de alimento para que produzca la intoxicación alimentaria.
La ingestión de la enterotoxina produce a las 2 a 6 horas dolor abdominal, vómitos y diarrea. La recuperación es rápida y no requiere tratamiento con antibióticos.
Para evitar este tipo de intoxicación alimentaria, en algunos países solicitan a los aspirantes a trabajos que requieran la manipulación de alimentos un examen denominado exudado faríngeo. Este sirve para descartar que no sean portadores de esta bacteria.
Bacillus cereus
Esta bacteria se encuentra ampliamente distribuida en el ambiente (suelo, vegetales, etc). El alimento se contamina después de su cocción al ser dejado destapado a temperatura ambiente.
Produce dos toxinas, una termoestable y otra termolábil denominadas vomitoxina y diarreogénica respectivamente. Normalmente se produce una sola de las toxinas y pocas veces ambas al mismo tiempo.
El cuadro clínico es autolimitado, por lo que solo requerirá hidratación. El período de incubación es de 1 a 24 horas.
Aproximadamente en la forma emética, los síntomas aparecen tras pasar 1 a 6 horas de haber consumido el alimento, y en la forma diarreica aproximadamente después de transcurrir 10 a 12 horas.
Además de los vómitos y la diarrea el paciente puede presentar cefalea y sudoración.
Otras cepas de Bacillus también pueden originar intoxicación alimentaria o enfermedad transmitida por alimentos (ETA), tales como Bacillus pumilus, Bacilus subtilis y Bacillus licheniformis.
Vibrio sp
La intoxicación alimentaria por Vibrio sp se da por el consumo de alimentos crudos o poco cocidos provenientes del mar (pescados, moluscos, etc), ya que estas bacterias son halófilas, es decir, viven en altas concentraciones de sal.
El inóculo debe estar por encima del billón de bacterias para que se produzca la enfermedad, debido a su alta sensibilidad a la acidez gástrica.
Las bacterias ingeridas se adhieren a las microvellosidades intestinales, allí se multiplican y producen la toxina. La especie involucrada más frecuente es el Vibrio cholerae, aunque hay otras especies que también pueden producir una sintomatología similar. El período de incubación es de cuatro días.
El paciente presentará una diarrea acuosa muy abundante en forma de agua de arroz, sin sangre y con mucho moco. La eliminación de líquidos puede llegar a los 20 litros por día. Además se presenta náuseas y vómitos.
El paciente se deshidrata rápidamente, provocando acidosis, hipopotasemia, insuficiencia renal y circulatoria. Si la persona no es tratada puede morir.
El tratamiento a esta intoxicación alimentaria se basa en la hidratación del paciente y en la administración de tetraciclina.
Síndrome de envenenamiento paralizante (Paralytic shellfish poisoning)
Esta intoxicación alimentaria se produce por la ingestión de neurotoxinas producidas por algas dinoflagelados (saxitoxinas), almacenadas en alimentos marinos, tales como mejillones, ostras, cangrejos, langostas, camarones, pez globo, abalón, caracol de luna, etc.
La contaminación se da cuando estos animales se alimentan de la marea roja (proliferación masiva de algas dinoflagelados), tales como Pyrodinium, Gymnodinium, Alexandrium.
La neurotoxina saxitoxina es rápidamente absorbida produciendo un efecto paralizante por bloqueo de los canales de sodio. La intensidad de los síntomas dependerá de la cantidad consumida y la velocidad con la que se excreta por la orina. Esta toxina es bastante letal desde dosis pequeñas de 9 µg/kg.
Esta no es la única toxina, también se encuentran las microcistinas sintetizadas por las algas verdes-azuladas también conocidas como cianobacterias. Así como también existen las toxinas con efecto diarreico, ciguatéricos y amnésicos por consumo de moluscos, pescado y mariscos respectivamente.
Estas 3 últimas toxinas son sintetizadas por fitoplancton, especialmente por las ya mencionadas algas dinoflageladas y diatomeas.
Lo más leve que sentirá el paciente es el adormecimiento de la boca y lo más grave es la parálisis. La muerte se produce por paro respiratorio.
Toxinas provenientes de hongos
Cuando nos referimos a hongos en este apartado nos enfocamos principalmente en las setas que son hongos macroscópicos que frecuentemente causan intoxicación alimentaria.
Como es bien conocido, existen una variedad de setas que son comestibles y además son muy exquisitas y nutritivas, por ejemplo:
- Champiñones (Agaricus bisporus),
- Portobellos (Agaricus brunnescens),
- Gírgolas (Pleurotus ostreatus),
- Shiitakes (Lentinula edodes),
- Morillas (Morchella esculenta),
- Porcinis (Boletus edulis),
- Enokis (Flammulina velutipes),
- Trufa negra (Tuber melanosporum),
- Trufa blanca (Tuber magnatum).
Todas estas especies muy codiciadas en la alta gastronomía.
Sin embargo, hay que tener mucho cuidado cuando se recogen de forma silvestre, ya que hay cuidados especiales que tener en cuenta, por ejemplo, algunos hongos que se encuentra cerca de la civilización pueden absorber metales pesados y por tanto se comportarán como tóxicos. Tales como los champiñones Agaricus bitorquis y Agaricus campestris.
Otras como la Amanita rojiza (Amanita rubescens) es tóxica mientras está cruda, por ello para consumirla debe estar bien cocida.
Otras son comestibles solo en estado joven y bien cocidas como la Barbuda (Coprinus comatus) y el Parasol (Macrolepiota procera), pero esta última además hay que desecharle el pie.
Si se tiene desconocimiento de estos detalles puede ocurrir intoxicación, aun cuando se trate de especies comestibles.
Por otra parte, hay personas que podrían tratar de recolectar hongos y equivocarse en la identificación o simplemente tomarlos por creer que todos son comestibles. Esta situación es más peligrosa aun, porque hay una gran variedad que son muy venenosos.
La intoxicación por setas venenosas se denomina micetismo y puede tener desenlace fatal.
Las especies de setas venenosas más frecuentes involucradas en casos de intoxicación alimentaria son Maltzurra (Entoloma lividum), Amanita phalloides o la Amanita proxima.
Setas hepatotóxicas
Son muy conocidas la Oronja verde (Amanita phalloides) y la Lepiota gr. Brunneoincarnata.
Setas que producen síndromes gastrointestinales
Seta engañosa (Entoloma lividum), Seta de olivo (Omphalotus olearius).
Síndrome micocolinérgico o sudoriano
Este síndrome se caracteriza por miosis, bradicardia, tensión arterial baja y una hipersecreción generalizada (exceso de salivación, lagrimeo, sudoración copiosa y exceso de moco bronquial).
Lo produce el consumo de las siguientes setas: Clitocybe gr. Cerussata, Clitocybe blancas (rivulosa, dealbata, cerussata), también las especies Inocybe (patoullardii y fastigiata).
Intoxicación alimentaria producida por micotoxinas
Algunos mohos elaboran micotoxinas (sustancias tóxicas). Estos hongos (mohos) son ambientales y pueden contaminar granos, frutos secos, legumbres, cereales, entre otros alimentos almacenados en lugares cálidos y húmedos.
Humanos y animales son afectados por este tipo de toxinas al consumir los alimentos con micotoxinas.
Algunos de sus efectos tóxicos pueden desaparecer si la dieta es cambiada, pero otros daños quedan permanentes.
Las micotoxinas más importantes causantes de intoxicación alimentaria son:
Aflatoxinas: Son producidas por las especies: Aspergillus flavus, Aspergillus parasiticus, y Aspergillus nomius. Las aflatoxinas poseen un potente efecto hepatocarcinógenicas.
Se ha relacionado con la aparición de cáncer hepático y de riñón pero también con otros tipos de cáncer.
Ocratoxina A: La producen las siguientes especies: Aspergillus ochraceus, Penicillium verrucosum y P. viricatum.
Tiene efecto neurotóxica, deprime el sistema inmunológico, tienen gran afinidad por el ADN (genotóxico), posee efecto mutagénico (carcinógena) y estimula la malformación congénita en embarazadas (teratogénica).
La patulina o clairformina: son producidas por las especies Penicillium griseofulvum, Penicillium expansum. Esta toxina aunque tiene propiedades antibacterianas y antifúngicas no es utilizada por su alta toxicidad. Produce náuseas, vómitos, hemorragias a nivel digestivo y tiene efecto inmunosupresor y en ocasiones teratogénicas.
Las fumonisinas: esta micotoxina es elaborada por especies de Fusarium (Fusarium verticillioides y Fusarium moniliforme) y principalmente contaminan el maíz. Se ha asociado a la alteración en el metabolismo y aprovechamiento de los folatos y de los esfingolípidos, y por tanto está altamente relacionado con problemas a nivel del tubo neural. Esta intoxicación alimentaria afecta tanto animales como a humanos.
La zearalenona: es una micotoxina producida por las siguientes especies de Fusarium (F. graminearum, F. culmorum, F.equiseti y F. verticillioides). Estas especies comúnmente contaminan trigo, maíz, cebada, centeno y sorgo, entre otros. El consumo continuo produce hiperestrogenismo y deprime el sistema inmunológico. También se cree que pueda estimular el crecimiento de células cancerígenas.
El nivalenol: Es producida por las siguientes especies de mohos:Fusarium chlamydosporum, Fusarium equiseti Fusarium nivale, F. poae, F. culmorum.
Su consumo produce desde síntomas sencillos como diarreas y pérdida de peso, hasta síntomas más peligrosos como hemorragias, necrosis de la epidermis, dificultad respiratoria, entre otros.
Desoxinivalenol: Es producida por algunas especies de Fusarium, tales como Fusarium roseum, F. tricinctum, F. equiseti, F. toxicum, F. verticillioides. Sin embargo, otros géneros también pueden producir esta micotoxina, estos son Sachybotrys, Cephalosporium, Trichoderma, Microdochium, Myrothecium.
Intoxicación alimentaria producida por plantas tóxicas
La intoxicación alimentaria producidas por plantas ocurren por varias razones: la primera de ella es por la equivocación al elegir la planta con la que se quieren preparar una infusión medicinal. Si no se tiene la pericia y el conocimiento necesario se podría confundir una planta medicinal por otra no medicinal.
La segunda causa es por el abuso del consumo de estas infusiones o por una preparación extremadamente concentrada. Esto puede hacer que en vez de obtener una reacción benéfica, se produzca una intoxicación.
En tercer lugar se ubica la masticación de hojas, flores o frutos no comestibles por parte de niños muy pequeños (intoxicación alimentaria en niños). En ocasiones suelen ser plantas ornamentales que se encuentran en el hogar al alcance de los más pequeños y por curiosidad se la llevan a la boca.
Los efectos producidos dependerá del tipo de planta, pues hay unas más tóxicas que otras. Uno de los efectos más comunes es la glositis (inflamación de la lengua), también se encuentra las arritmias cardíacas.
Plantas con efectos tóxicos
Las Dieffenbachia (ornamental), las nuezas (trepadoras), las cicutas (Conium maculatum, Cicuta virosa) confundida comúnmente con el perejil.
Así mismo, la hiedra o huntza atractiva por sus hayas, el muguet (Convallaria majalis), la dedalera (Digitalis purpúrea), la adelfa (Nerium oleander), el laburno (Laburnum anagyroides), el leño gentil (Daphne mezereum), el tejo o hagina (Taxus baccata), el ricino (Ricinus communis).
Por otra parte, se encuentra la planta Belladona (Atropa belladona) que es tóxica en su totalidad, pero sus frutos son comúnmente confundidos con arándanos. En dosis altas produce efectos alucinógenos, pero a pesar de ello es utilizada como midriático, anti-colinérgico, antiespasmódico y antiasmático.
Así mismo, se tiene el Estramonio (Datura stramonium) que presenta efectos alucinógenos (delirio alucinatorio).
Otros efectos:
A nivel de la vista: Midriasis, visión borrosa y fotofobia.
A nivel gástrico: Náuseas y vómitos, sensación disfágica.
A nivel cardíaco: Taquicardia. A nivel neurológico: convulsiones, delirio, agitación psicomotriz, coma disminución de secreciones.
Otros síntomas: Hipertermia, enrojecimiento de la piel, paro respiratorio y muerte.
Plantas con efectos cardiotóxicos y gastrointestinales
Como ejemplos se pueden mencionar: el Tejo (Taxus baccatum) y el Adelfa (Nerium oleander).
La intoxicación con estas plantas producen síncope, arritmias ventriculares y depresión respiratoria, además de síntomas gastrointestinales.
El problema más grande es que no existe antídoto para estas intoxicaciones, por ello algunas veces estas resultan ser mortales.
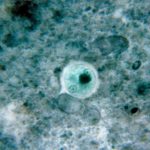
Intoxicación alimentaria por el consumo de peces o mariscos
Destacamos los más relevantes y estudiados.
Escombroidosis
Esta enfermedad o intoxicación alimentaria se produce al consumir peces que tras ser capturados sufren una descomposición bacteriana por falta de refrigeración temprana, con producción de histamina a partir del aminoácido histidina presente en la carne del pescado.
La ingestión de histamina produce intoxicación alimentaria. La histamina es resistente al calor, así que no es eliminada por la cocción.
Las bacterias involucradas en el proceso de descomposición del pescado son: Escherichia coli, Proteus sp, Klebsiella sp, Clostridium sp, Salmonella sp, Shigella sp y Vibrios sp.
Los pescados más susceptibles a sufrir este tipo de descomposición son los pescados ricos en histidina, casi todos pertenecientes a la familia Scombridae y Scomberesocidae, de allí el nombre de la enfermedad escombroidosis.
Estos pescados son el atún, caballa, bonito, rabil. También se puede dar por el consumo de otros tipos de peces como el pez espada, la trucha, arenques, el dorado, sardinas, salmón.
Los síntomas más frecuentes son las náuseas, vómitos, enrojecimiento facial, enrojecimiento de la mucosa conjuntival, erupción en la piel maculopapular, prurito, problemas respiratorios.
El tratamiento en este tipo de intoxicación alimentaria consiste en: rehidratación del paciente, colocación de antihistamínicos, antiinflamatorios esteroideos y para los síntomas respiratorios adrenalina.
Tetrodotoxismo
En esta oportunidad la intoxicación alimentaria se produce por consumir peces del orden de las tetraodondiformes, tales como el pez globo o también conocido como pez erizo o puercoespín de mar. También entra en esta clasificación los tamboriles, entre otros.
La carne y vísceras de este tipo de peces son muy venenosas, contienen toxinas que producen daños a nivel neurológico y muscular. Las toxinas se denominan tetrodotoxina, aunque algunos autores le llaman tetradotoxina o fugutoxina.
A pesar del peligro inminente, el Fugu es uno de los platos exóticos y exquisitos que ofrece la gastronomía japonesa realizado con la carne del pez globo.
Este plato solo puede ser preparado por chef cualificados. El truco está en evitar el consumo de las gónadas, intestino y el hígado de este pez, que es donde se concentra la potente toxina.
Si quedan restos de toxinas en el alimento preparado, apenas 1 hora después de haberse consumido se van a presentar síntomas como hormigueo a nivel facial, en la lengua y resto de la boca, también en brazos y piernas.
En el cuerpo se experimenta una sensación de quemazón, puede haber eritema en la piel.
El paciente se siente mareado e inestable, pierde la coordinación de los movimientos voluntarios, presenta dificultad para pronunciar las palabras y tragar, puede haber parálisis de algunos músculos, incluyendo los músculos de la respiración, lo que origina la muerte junto al shock cardiovascular.
Hasta los momentos no existe ninguna antitoxina para contrarrestar los efectos de la tetrodotoxina. Se practica un tratamiento de soporte de acuerdo a los síntomas y se administra carbón activado para tratar de absorber la toxina y evitar que cause mayor daño.
La tasa de mortalidad es del 50%, es decir, la más alta registrada por intoxicación alimentaria al consumir productos del mar.
Ciguatera
Este tipo de intoxicación alimentaria es producido por el consumo de la toxina denominada ciguatoxina, aunque se cree que pueden intervenir dos toxinas más llamadas maitoxina y escaritoxina.
Estas toxinas son producidas por dinoflagelados marinos, tales como los corales, las almejas, anémonas y protozoos marinos. Los peces que mayormente se contaminan con la toxina son las barracudas, anguila, meros negros, carangidos, etc. Los pescados no cambian su sabor, ni olor.
Estas toxinas tienen efecto neurotóxico, afectando a las células de Schwann y de los axones, también hay manifestaciones a nivel gástrico y cardiovascular.
Después de 6 a 12 horas aparecen las náuseas, los vómitos, el dolor abdominal y la diarrea con 1 a 2 días de duración.
Luego aparecen los síntomas neurológicos que pueden durar unas pocas semanas o meses. El paciente puede sentir períodos de alivio de los síntomas y luego recaer.
Las manifestaciones neurológicas son disestesia (sensación táctil incómoda dolorosa) y parestesia (sensación de hormigueo), especialmente alrededor de la boca con sensación de pérdida de los dientes y en la plantas de las manos y de los pies.
También se puede presentar ataxia (incoordinación de los movimientos), prurito, parálisis y debilidad en las piernas, dolores osteomusculares, etc.
Y desde el punto de vista cardiovascular hay una disminución de la tensión arterial (hipotensión), y enlentecimiento de los latidos del corazón (bradicardia). La muerte puede sobrevenir por fallo del sistema respiratorio.
El tratamiento de esta intoxicación alimentaria consiste en la rehidratación del paciente, administración de manitol al 20%, vaciado gástrico, paracetamol si hay fiebre, indometacina para la inflamación y el dolor, antihistamínicos (antialérgicos) y atropina para los signos cardiovasculares.
Intoxicación alimentaria por Anisakiasis
Es una enfermedad producida por la contaminación con el parásito denominado anisakis.
Este parásito vive en las vísceras de ciertos mamíferos marinos de gran tamaño, como las ballenas, morsas, cachalotes, delfines, entre otros, así como también de algunas aves. Las heces de estos animales contienen huevos del gusano adulto.
Estos huevos se convierten en larvas de primer y segundo estadio después de fecundados. El huevo se rompe y libera las larvas en el agua. Estas son consumidas por crustáceos, donde evolucionan a su tercer estadio.
Los crustáceos sirven de alimento a los peces y calamares, y es así como estos se contaminan con el parásito.
Si estos peces o calamares parasitados son consumidos por mamíferos marinos o por los humanos estos se infectarán también, pero la diferencia radica en que en el mamífero marino el parásito podrá completar su ciclo evolutivo, llegando a la etapa de gusano adulto, mientras que en el humano el parásito se queda en el estadio larvario 3.
El humano se contamina al consumir alimentos del mar poco cocidos o crudos, tales como bacalao, sardina, jurel, caballa, merluza, salmón, bonito, abadejo, arenque, calamares, entre otros.
Prevenir la enfermedad es sumamente sencillo, ya que las larvas mueren tras pasar 10 minutos a más de 60°C o más de 72 horas a -20°C. Por tanto, bastará con cocinar bien este tipo de alimentos, o conservarlos a muy bajas temperaturas en un tiempo prudencial.
Las larvas ingeridas se adhieren a la mucosa del estómago, causando el cuadro agudo o penetran la pared del estómago e intestinos, produciendo el cuadro clínico crónico.
Si bien es una parasitosis, se estudia como intoxicación alimentaria porque los síntomas aparecen a las 72 horas, presentándose desde un cuadro leve de alergia como la urticaria o angioedema, hasta un cuadro extremadamente grave de anafilaxia (alergia al parásito Anisakis simplex o hipersensibilidad).
Algunas veces los síntomas alérgicos van acompañados de dolor a nivel del abdomen, vómitos, diarrea (Anisakiasis gastroalérgica o mixta), en otras ocasiones solo se presenta los síntomas gastrointestinales, sin alergia (Anisakiasis digestiva).
El tratamiento para esta intoxicación alimentaria, por lo general, es invasivo, pues la forma digestiva se deben extraer los parásitos con ayuda de un proceso endoscópico, y a nivel intestinal es necesario la extirpación quirúrgica de la zona a la que se haya fijado el parásito.
Referencias
- Pinillos M, Gómez J, Elizalde J, Dueñas A. (2003).
- Massoc A. (2008).
- Wong-Mc C, Silva-Solórzano A, Badilla-Vargas X. (2004).
- Pérez Portuondo I. (2012).
- Carretero J, Cueva B, González P, Rigo M, Fernández F. (2017).
- Field-Cortazares J, Calderón-Campos R, Seijo-y Moreno J. (2009).


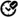




Deja una respuesta